Welche Nebenwirkungen können bei den verschiedenen Therapieformen auftreten?
Natürlich können auch bei den Therapien beim kutanen T-Zell-Lymphom Nebenwirkungen auftreten. Bei den topischen Therapien, bei den Systemtherapien, als auch bei den Strahlentherapien können spezifische Nebenwirkungen unterschiedlichen Grades auftreten.
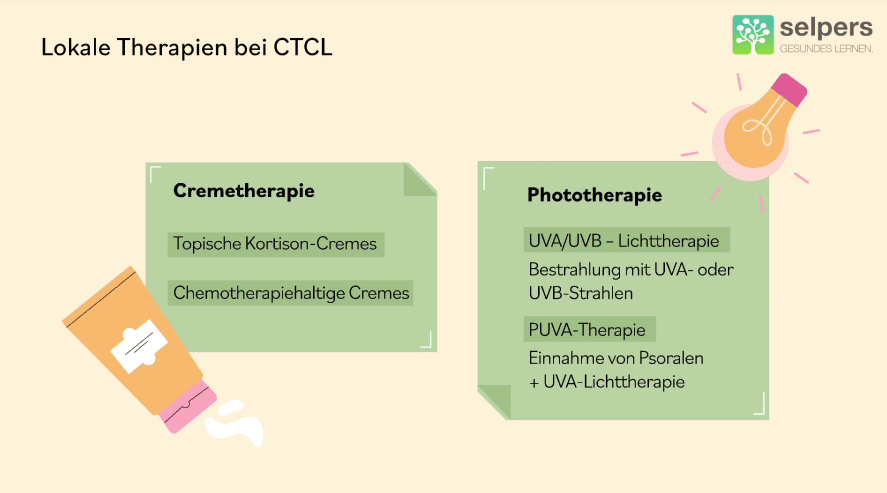
Bei den hautgerichteten Therapien, also bei den Cremetherapien, Kortison , wissen wir alle, dass die, wenn sie unkontrolliert langfristig gegeben werden, dann auch zu einer Hautverdünnung führen können oder dass auch die Adern in der Haut deutlich erweitert sind, auch mal platzen können. Das sind Nebenwirkungen, die spezifisch für das Kortison sind, unabhängig von der Diagnose, ob CTCL oder nicht.
Die topische Therapie mit der Chemotherapie, also das Chlormethin-Gel, macht häufiger als Nebenwirkung eine Entzündung der Haut, eine sogenannte Dermatitis, die mit der Pausierung des Medikamentes auch wieder abheilen kann oder auch mit der Verlängerung der Abstände, wann man diese Creme anwendet, auch wieder besser werden kann.
Die Systemtherapie, so unterschiedlich sie in ihrer Wirkung sind, sind natürlich auch so unterschiedlich in ihren Nebenwirkungen. Ich erwähne hier nur so die klassischen Nebenwirkungen. Die klassischen Nebenwirkungen beim Interferon sind typischerweise gerade am Anfang, dass eine grippeartige Symptomatik auftreten kann, also Fieber, Schüttelfrost, Gelenkschmerzen. Das kann gerade am Anfang auftreten. Das kann man symptomatisch gut angehen mit anti-entzündlichen Medikamenten, einfachen Medikamenten, wie zum Beispiel das Paracetamol. Und vor allen Dingen im Laufe der Zeit gewöhnt sich der Körper daran, sodass diese Nebenwirkungen weniger werden.
Hauptnebenebenwirkungen von Retinoiden, wie zum Beispiel dem Bexaroten, spürt der Patient meistens nicht. Das sind Laborveränderungen, dass Fettwerte ansteigen oder dass Schilddrüsenhormone weniger werden. Und das muss im Labor verfolgt werden und muss entsprechend dann auch kompensiert werden.
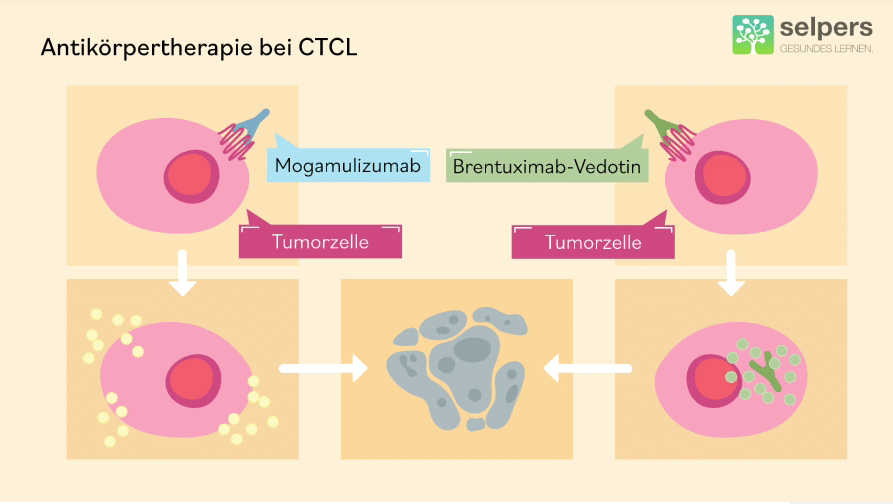
Kommen wir zu den Antikörpertherapien, beispielhaft das Mogamulizumab, der Antikörper Chemokin-Rezeptor 4, wird in der Regel gut vertragen, kann aber am Anfang auch einen Ausschlag machen, gerade als Infusionsreaktion am Anfang, oder auch allergische Reaktionen, was nicht häufig vorkommt, aber prinzipiell möglich ist. Langfristig können die weißen Blutkörperchen weniger werden, gerade die Lymphozyten, was eigentlich aber auch ein Therapieziel ist und was eigentlich sehr selten mit klinischen Symptomen verbunden ist.
Der zweite Antikörper, den ich erwähnt habe, der wie ein trojanisches Pferd wirkt, das Brentuximab-Vedotin, wird auch in der Regel gut vertragen, kann aber als eine der Hauptnebenwirkungen, die häufiger auftritt, eine sogenannte Polyneuropathie machen. Das heißt, meistens eine sensible Polyneuropathie, wo Gefühlsstörungen an den Händen und an den Füßen vorkommen können. Und da ist es wichtig, dass sobald diese Symptome auftreten, diese sofort mit dem behandelnden Arzt besprochen werden, da man dann reaktiv auch hier die Dosis verringern kann oder auch das Intervall zum Beispiel strecken kann.
Wann sollte ich meine Behandler:innen über Nebenwirkungen informieren?
Sie sollten Ihren behandelnden Arzt immer informieren, wenn Sie den Verdacht haben, dass Nebenwirkungen auftreten können. Das ist sehr wichtig. Nicht erst abwarten, bis sie von alleine wiedergehen, sondern wenn Sie Nebenwirkungen haben, die mit Beginn der Therapie erst angefangen haben und Sie sie nicht zuordnen können, sollten Sie dies immer mit dem behandelnden Arzt besprechen.
Wie können Nebenwirkungen der Therapie behandelt werden?
Die meisten Nebenwirkungen, die durch die Medikamente bei der Therapie des kutanen T-Zell-Lymphoms entstehen, können angegangen werden.
- Wie gesagt, bei dem Interferon hilft der Einsatz von anti-entzündlichen Medikamenten wie dem Paracetamol, was die grippeartigen Symptome deutlich verbessert.
- Bei den Nebenwirkungen, die im Labor auftreten unter dem Bexaroten, wo die Fettwerte einsteigen, kann man mit fettsenkenden Medikamenten auch entgegenarbeiten.
- Genauso kann man den Rückgang der Schilddrüsenhormone durch Ersatz der Schilddrüsenhormone relativ einfach therapeutisch angehen.
- Und auch die allergischen Reaktionen, die unter der Gabe der Antikörpertherapie auftreten können, werden direkt angegangen mit systemischen anti-entzündlichen Medikamenten oder auch mit Kortison-Medikamenten.
Also Sie sehen, es gibt viele Möglichkeiten, wie man diese Nebenwirkung angehen kann. Entscheidend ist, dass man sie frühzeitig feststellt. Und dazu gehört vor allen Dingen Ihre Mitarbeit, dass Sie, sobald Sie etwas merken, was eine Nebenwirkung sein könnte oder was Sie nicht zuordnen können, dies direkt dem behandelnden Arzt unbedingt mitteilen.
Hier geht es zum Video-Interview: „Nebenwirkungen der CTCL-Therapie“